Тыква
Тыква эффективна при различных воспалительных заболеваниях соматической или инфекционной этиологии всех отделов желудочно-кишечного тракта. Овощ способствует нейтрализации соляной кислоты, а также содержит массу полезных веществ (калий, каротин, магний, железо, медь, пектины).
Подобные компоненты обеспечивают надёжную защиту слизистой оболочки желудка и двенадцатиперстной кишки, а также нормализуют работу большого сосочка, через который в просвет кишечника выделяется панкреатический сок. Это обеспечивает профилактику развития асептических ферментативных воспалительных заболеваний.
Тыква особенно полезна для больных сахарным диабетом I типа, так как способствует пролиферации клеток Лангерганса (расположены на островковом аппарате поджелудочной железы) и, как следствие, снижает уровен глюкозы в крови. Эффект был доказан в Китайском университете Цзилин в 2021 году.
Влиянию тыквы на ткани поджелудочной железы посвящено немало других работ. Например, китайские учёные доказали, что овощ напрямую защищает клетки органа от токсических веществ и замедляет процессы апоптоза – естественной запрограммированной гибели клеток.
Таким образом, тыква крайне необходима для профилактики панкреатита, особенно при наличии нарушений со стороны гладкой мускулатуры пищеварительной системы, а также для восстановления повреждений при течении сахарного диабета.
https://youtube.com/watch?v=XJnjQP4ZR4I
Черника
Свежие ягоды, а также чай на основе листьев черники, стимулируют все этапы синтеза и секреции глюкагона, не приводя при этом к перегрузке поджелудочной железы и к деструктивным изменениям.
К числу дополнительных плюсов следует отнести улучшение реологических свойств желчи и предотвращение образования камней в панкреато-биллиарных протоках, что является частой причиной острого панкреатита.
Ученые научных подразделений Вирджинии пришли к выводу, что содержащиеся в чернике флавоноиды повышают число и массу b-клеток поджелудочной железы, а также повышают чувствительность тканей к инсулину. Ягоды блокируют активацию ферментов в выделяемом соке внутри протоков.
Черника рекомендована больным хроническим панкреатитом для профилактики секреторной недостаточности и обострений.
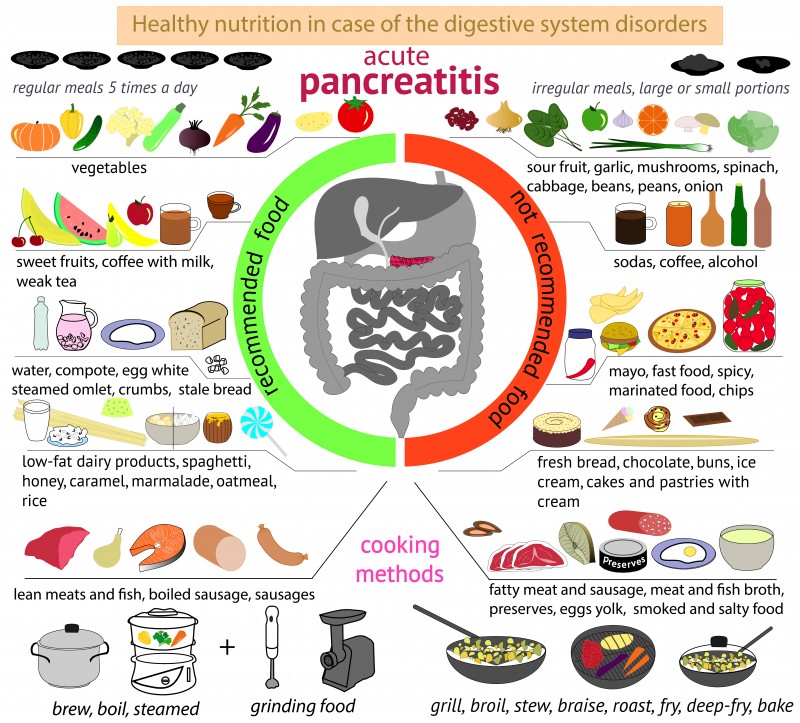
Особенности диеты

Какие продукты любит поджелудочная железа
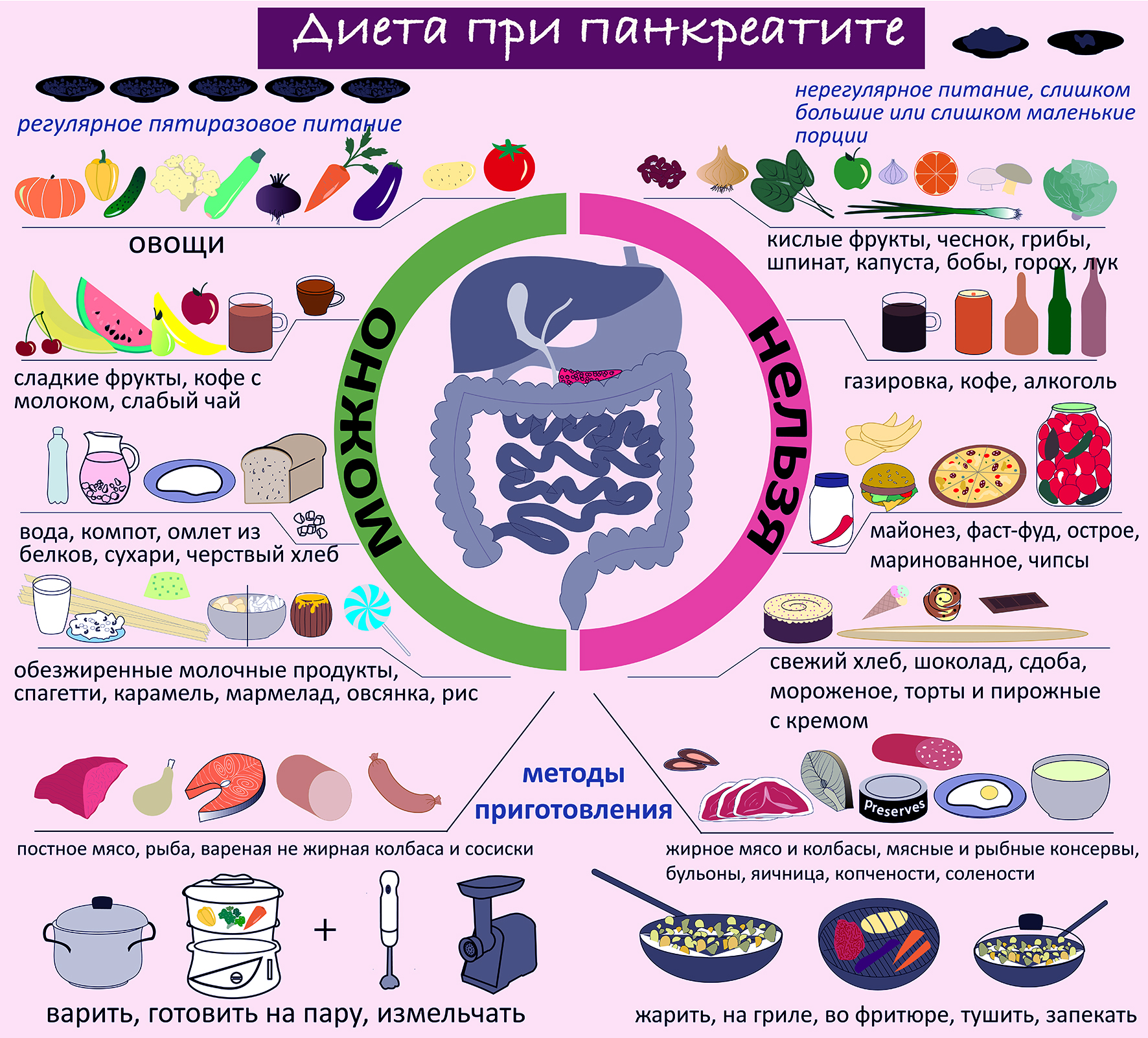
При панкреатите в рацион питания необходимо добавить больше цельных зерен, фруктов, овощей и обезжиренных молочных продуктов.
При этом нужно отказаться от употребления жирных, жареных, острых блюд и алкоголя. Также необходимо регулярно контролировать состояние органов пищеварения с помощью различных методов диагностики.
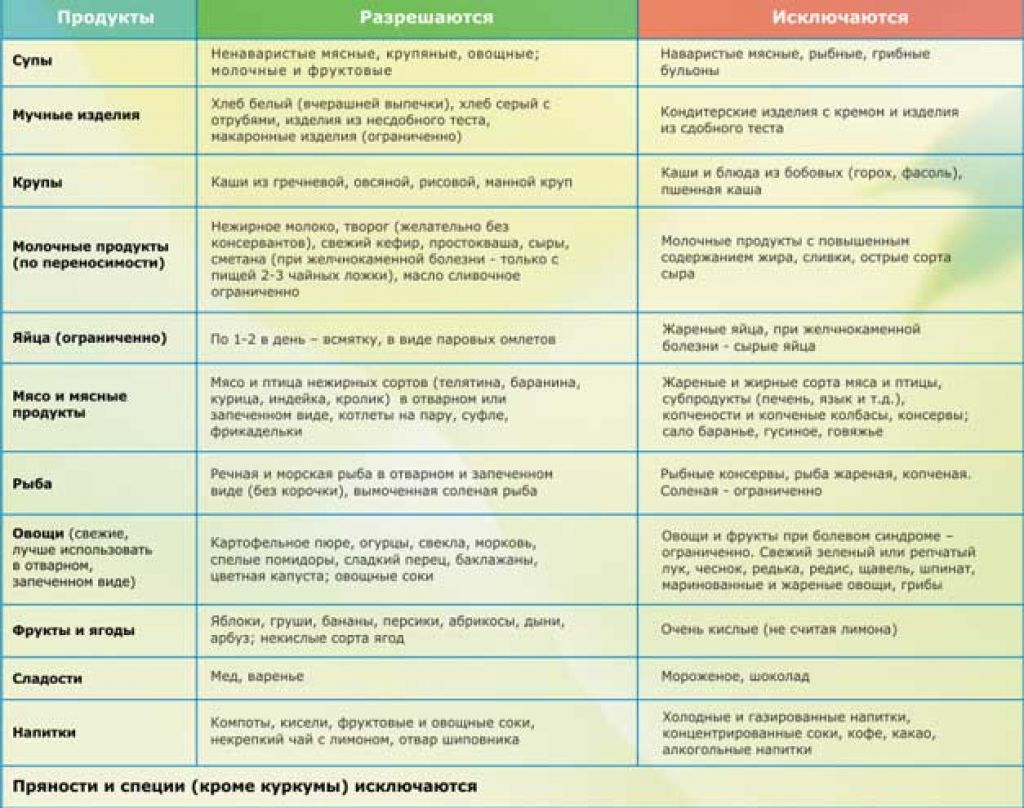
Рекомендуемые продукты:
- Фрукты и ягоды: черника, вишня, виноград, сливы, манго, яблоки, бананы и чернослив.
- Овощи: свекла, брокколи, шпинат, картофель, огурцы и морковь.
- Рис, гречка и чечевица.
- Миндаль, грецкие орехи, фисташки и семена тыквы.
- Кефир, йогурт и простокваша.
- Яйца, говядина и куриное мясо.
- Продукты, от которых следует отказаться:
- Жирные виды красного мяса.
- Жареная и острая пища.
- Алкогольные напитки.
- Мясные полуфабрикаты.
- Чипсы, сухарики и другие закуски.
- Майонез.
- Маргарин и растительное масло.
- Жирные молочные продукты.
- Выпечка и продукты с избытком сахара.
Наиболее тяжелая пища, вроде куриного мяса, чечевицы и овощей, лучше всего подходит для обеда. Утром необходимо есть кашу и фрукты. Последний прием пищи должен быть не позднее 6-8 часов вечера.
Основы и принципы питания
Для профилактики панкреатита и сахарного диабета нужно знать основы правильного питания:
отказаться от еды с высоким содержанием жиров, холестерина и легкоусвояемых углеводов;
увеличить потребление белков;
отказаться от вредных для органа продуктов;
еду варить, готовить на пару, запекать, тушить, но не жарить;
есть небольшими порциями, чтобы не перегружать поджелудочную;
поддерживать калорийность рациона на уровне 2200 ккал;
употреблять еду в теплом виде;
составить разнообразное меню, в котором должны присутствовать продукты с высоким содержанием клетчатки, микроэлементов, витаминов группы В, А, Е;
включить в ежедневный рацион овощи, фрукты, ягоды, зерновые, молочную продукцию;
уменьшить потребление сахара и соли, до 25 и 5 г соответственно;
пищу тщательно пережевывать, не есть впопыхах;
нельзя забывать о питьевом режиме, который важно соблюдать для нормальной работы ЖКТ, в сутки нужно выпивать до 2 л чистой воды.
Этих рекомендаций необходимо придерживаться на постоянной основе, иначе есть вероятность развития панкреатита, чаще хронического.
Особенности первых дней диетотерапии
При остром панкреатите после голодания в течение 24-48 ч начинают пить некрепкий, несладкий чай. Если симптомы на этом этапе болезни не ухудшаются, то разрешается подслащенный чай. Затем вводятся продукты, в составе которых преобладают углеводы. Все количество пищи распределяют на 6-8 небольших приемов.
Блюда для диеты при поджелудочной железе в период обострения стоит подбирать очень внимательно. Советуем вам следующие:
- каши на воде;
- суп из овсянки;
- крахмалистые супы;
- лапша в овощном бульоне;
- желейные продукты;
-
бисквитное печенье;
- банановое пюре;
- сухари;
- мед.
В последующие сутки питание становится более разнообразным, но с обязательным исключением определенных продуктов. Например, поджелудочная железа не «любит» молоко (трудно усваивается взрослыми), напитки с кофеином. Разрешается пить отвар шиповника, столовую минеральную воду без газа.
В последние годы врачи и диетологи пересматривают свои рекомендации насчет полного голодания в первые несколько дней обострения панкреатита. Дело в том, что отсутствие пищи — сильный стресс для ЖКТ и всего организма. Поэтому, если рекомендованные углеводные продукты не вызывают боль и рвоту, то можно их употреблять с первых дней болезни в небольших количествах.
Что такое панкреатит
В норме ткани поджелудочной железы не подвергаются разложению в результате выделения собственных ферментов. Это связано с тем, что в выводных протоках поджелудочной железы пищеварительные соки находятся в неактивированной форме.
Тем не менее при определенных патологических состояниях ферменты активируются до поступления в двенадцатиперстную кишку и повреждают клетки поджелудочной железы.
Основные формы болезни:
- Острый панкреатит – острое воспаление поджелудочной железы, сопровождающееся отеком органа, выраженной болью и нарушением пищеварительных функций. Такая форма болезни требует немедленного лечения, поскольку возможно развитие панкреонекроза.
- Хронический панкреатит – стойкое воспаление поджелудочной железы с менее выраженной клинической картиной.
Болезнь может постепенно прогрессировать, однако отмечается частичная сохранность функций органа. Врачам редко удается полностью вылечить хроническую форму панкреатита.
Возможные симптомы панкреатита:
- Режущая боль в верхней части живота. При этом болевые ощущения могут распространяться на спину и грудную клетку.
- Усиливающаяся боль после приема пищи.
- Повышение температуры тела, лихорадка.
- Учащенное сердцебиение.
- Тошнота и рвота.
- Постепенное снижение массы тела.
- Жидкий стул.
У пациентов с хроническим панкреатитом формируется мальабсорбция. Это состояние обусловлено нарушением усвоения важных веществ – белков, углеводов, жиров, витаминов и минеральных веществ.
Что есть для нормальной работы поджелудочной железы
Медики, диетологи, занимающиеся проблемами предупреждения панкреатита, предлагают включать в рацион наиболее полезные продукты. Их употребление нормализует функции поджелудочной, помогает и в лечении уже начинающегося заболевания.

Поджелудочная работает одновременно в нескольких жизненно важных направлениях – пищеварении, синтезе гормонов, ферментов. Она помогает переваривать пищу, регулирует процесс обмена веществ.
Какие продукты благотворно влияют на нормальные функции поджелудочной, что важно ежедневно употреблять в пищу?
- Минеральная вода в стеклянной таре – ежедневно надо пить по несколько глотков «Боржоми», «Ессентуки №4», «Смирновской».
- Приучить себя к постным овощным супам с различными крупами. Они благотворно влияют на пищеварение, несут несомненную пользу поджелудочной.
- Включать в свой рацион приготовленную на пару нежирную белую рыбу – щуку, судака, сазана. Хорошо подойдут блюда, запеченные в духовом шкафу.
- Использовать в питании только нежирное, постное мясо – индюшатину, крольчатину, телятину. Они богаты белками, железом, микроэлементами.
- Два раза в неделю есть обезжиренный творог, сыры с низким содержанием жиров. Ежедневно есть простоквашу, йогурты.
- Белки куриных яиц, исключая желтки. На них можно делать легкие взбитые омлеты, чтобы помочь поджелудочной железе получить необходимое белковое питание.

Чаи на лекарственных травах. Назначаются врачами уже в ходе лечения воспаления, но хорошо подходят и для профилактики панкреатита
Важно знать, какие именно травы следует использовать для приготовления напитков, – ромашка, мята перечная, тысячелистник, календула, подорожник.
Печеные яблоки с медом. Ими можно заменять дневной перекус на работе, есть их вместо сдобы.
Фрукты, овощи, ягоды с высоким содержанием витамина С, биофлавоноидов
Аскорбиновая кислота содержится в абрикосах, арбузах, кабачках, бананах, баклажанах, черной смородине, чернике, клубнике, киви, апельсинах, красном винограде. Важны для работы поджелудочной каши и печеные блюда из тыквы. Она не содержит грубой клетчатки, но несет поджелудочной много каротина, калия, магния, меди, железа, пектинов.
Продукты с высоким содержанием витамина В. В рационе постоянно должны присутствовать блюда с бурым рисом, пророщенной пшеницей. Много витамина В в арахисе, в овощах темно-зеленого цвета – брокколи, шпинате, батате, зеленом луке.
К сведению!
Список продуктов, полезных для работы поджелудочной железы, довольно обширен.
Диета при обострении заболевания
В острый период показан полный голод. Часто необходимо голодать в течение нескольких дней, пока не стихнет воспаление. После стабилизации процесса в диетический рацион понемногу можно добавлять различные блюда. Особенности имеет и кратность приема пищи – в первую неделю рекомендуется есть по 6-8 раз в день небольшими порциями. Оптимальным количеством считается не более 300 грамм пищи и жидкости за один прием.
 От яиц, жирных сортов мяса и рыбы лучше отказаться
От яиц, жирных сортов мяса и рыбы лучше отказаться
Вначале болезни в меню должны входить отварные блюда или приготовленные на пару. При этом рекомендуется всю пищу измельчать, чтобы снизить механическое воздействие ее на стенки желудка и кишечника. Вся еда должна быть теплой, не допускается употребление холодной или горячей пищи, так как она тоже оказывает раздражающее действие на пищеварительный тракт.
Если болит поджелудочная железа, количество поваренной соли в период обострения следует снизить. Оптимальным считается количество 5–10 грамм в день. В первые 5–7 дней пациенту нужно уменьшить объем употребляемого белка, а также жиров и углеводов.
Восстановление после алкоголя
Те, кто выпивают спиртное, в 40% случаев являются больными панкреатитом. Существует выражение – пить алкоголь, здоровью вредить. В данной ситуации, как закон прямого действия.
Восстанавливается ли поджелудочная железа после распития спиртных напитков? Поражение ПЖ алкоголем имеет различные формы.
- Острую.
- Хроническую.
- Панкреонекроз.
Вследствие этого возобновление железы будет осуществляться исходя из характера ее повреждения.
панкреатит
Чем поддержать поджелудочную железу? Обязательное условие – полностью отказаться от употребления спиртных напитков, даже в незначительной дозировке. Лечение патологии будет бесполезным, если не избавиться от фактора.
Время продолжительности восстановительного периода будет исходить от масштабности повреждения. Если вследствие распития алкоголя наблюдается гибель существенного участка клеток, то ферментная неполноценность сохраняется до конца жизни.
Что можно есть на диете при преддиабете?
Белок – рекомендуется, чтобы он поступал из таких продуктов, как:
- нежирное мясо;
- рыба;
- яйца;
- кисломолочные продукты;
- обезжиренный творог.
- растительные масла – оливковое масло, рапсовое масло, льняное масло;
- орехи – грецкие орехи особенно богаты омега-3 жирными кислотами;
- авокадо;
- семена и семечки, например, льняное семя.
Углеводы – должны поступать из продуктов с низким гликемическим индексом, так как их потребление не вызывает значительного повышения уровня глюкозы в крови. Это:
- сырые овощи;
- отруби;
- крупа гречневая, овсяная, перловая;
- ржаной хлеб грубого помола.
Витамины и микроэлементы. В рацион должны входить продукты, богатые:
- витамином С – перец, петрушка, кольраби, клубника, смородина, цитрусовые;
- витамином Е – фундук, оливковое масло;
- селеном – бразильские орехи, рыба;
- цинком – тыквенные семечки, хлеб грубого помола.
Не рекомендуется есть следующие продукты:
- конфеты;
- варенье;
- выпечка;
- сладкие фрукты: виноград, бананы, хурма, абрикосы, черешня, ананас, арбуз, дыня и др.;
- алкоголь;
- молочные продукты повышенной жирности;
- сладкие газированные напитки;
- продукты с высокой степенью переработки, содержащие сахар, сиропы и т. д.;
- пшеничный хлеб;
- картофель;
- белый рис;
- сгущенное молоко;
- овсяные и кукурузные хлопья быстрого приготовления;
- фрукты в сиропе.
В связи с тем, что преддиабет может идти рука об руку с нарушениями липидного обмена, то рекомендуется ограничить потребление продуктов, богатых насыщенными жирными кислотами и трансжирами. К ним относятся:
- жирное мясо;
- маргарин;
- сливочное масло;
- сало;
- колбасы, сосиски;
- пирожные, торты и т.д.
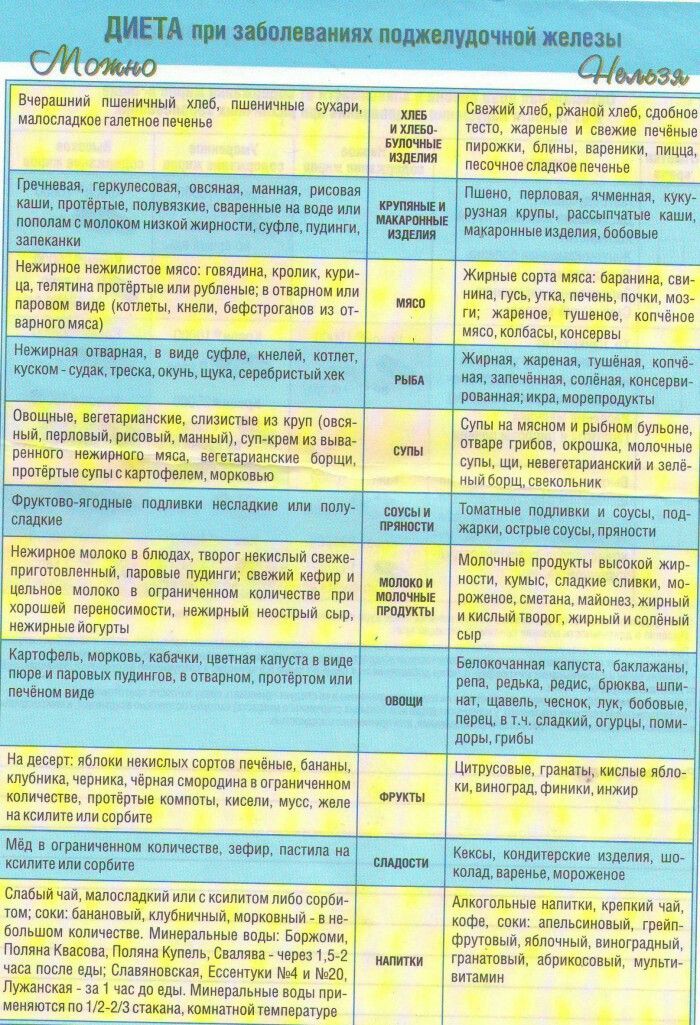
Диета при хронической форме заболевания
Любое хроническое заболевание на протяжении длительного времени может не беспокоить больного, однако наступают периоды, когда ремиссии сменяются острыми приступами. 50% обострений выпадает на так званое межсезонье «весна-осень». Причиной приступов становится нарушение диеты и употребление спиртных напитков. Алкоголь – главный враг для пациентов, страдающих от заболеваний поджелудочной железы.
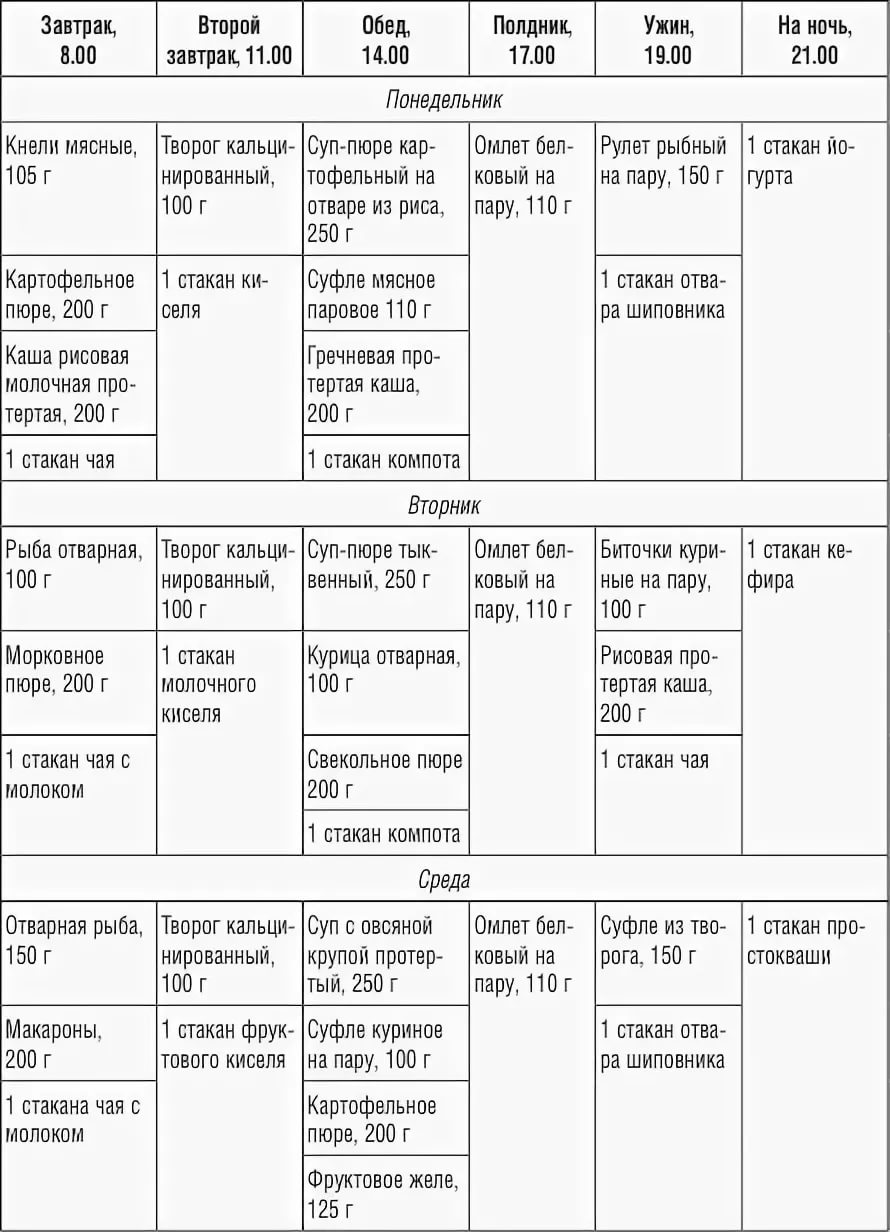
Первые дни после острого болевого приступа больной голодает, разрешается пить только воду. В дальнейшем лечащий врач назначает специальную диету, обычно это Диета 1 (стол №1). Меню формируется преимущественно на белковых продуктах: нежирные виды мяса, рыба, творог 0% жирности и т.д. Питаться следует вареными и паровыми блюдами 8 раз в день. Объем одной порции – 250 г (одна горсть).
В периоды обострений легкой и средней тяжести пациентам рекомендовано пить отвар шиповника, но не более 50 мл в час.
Воспаление поджелудочной железы в большей степени провоцируют углеводы, их количество стоит снизить до минимума. За один раз можно употреблять 3 столовых ложки жидкой каши, овощного пюре или постного супа. Кушать нужно минимум 5 раз в день. В течение двух недель порции увеличиваются на 40 г. в день. Через пару недель размер одной порции составит 250 г.
Список продуктов разрешенных при хроническом панкреатите предусматривается диетой №1, №5п. Согласно рекомендациям врача, рацион пополняется новыми продуктами
При этом внимание следует уделять собственным ощущениям и реакциям организма. Первый болевой симптом является сигналом для отказа от «тяжелого продукта»
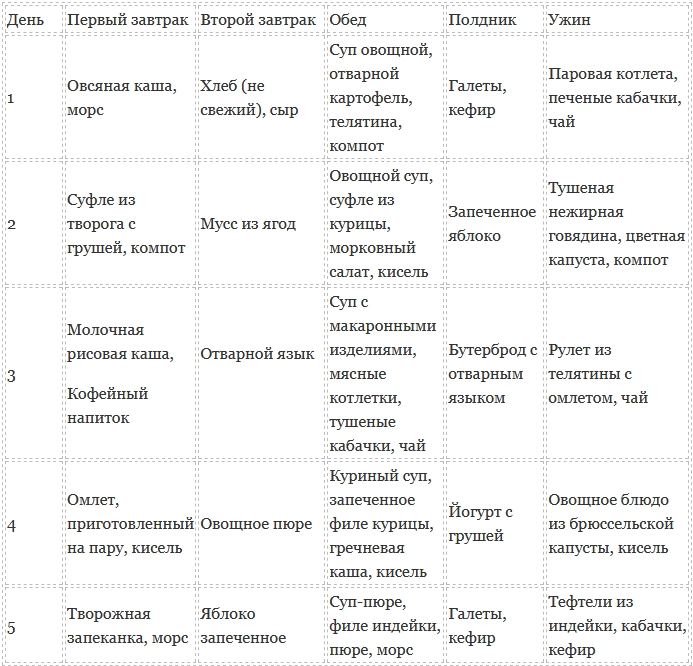
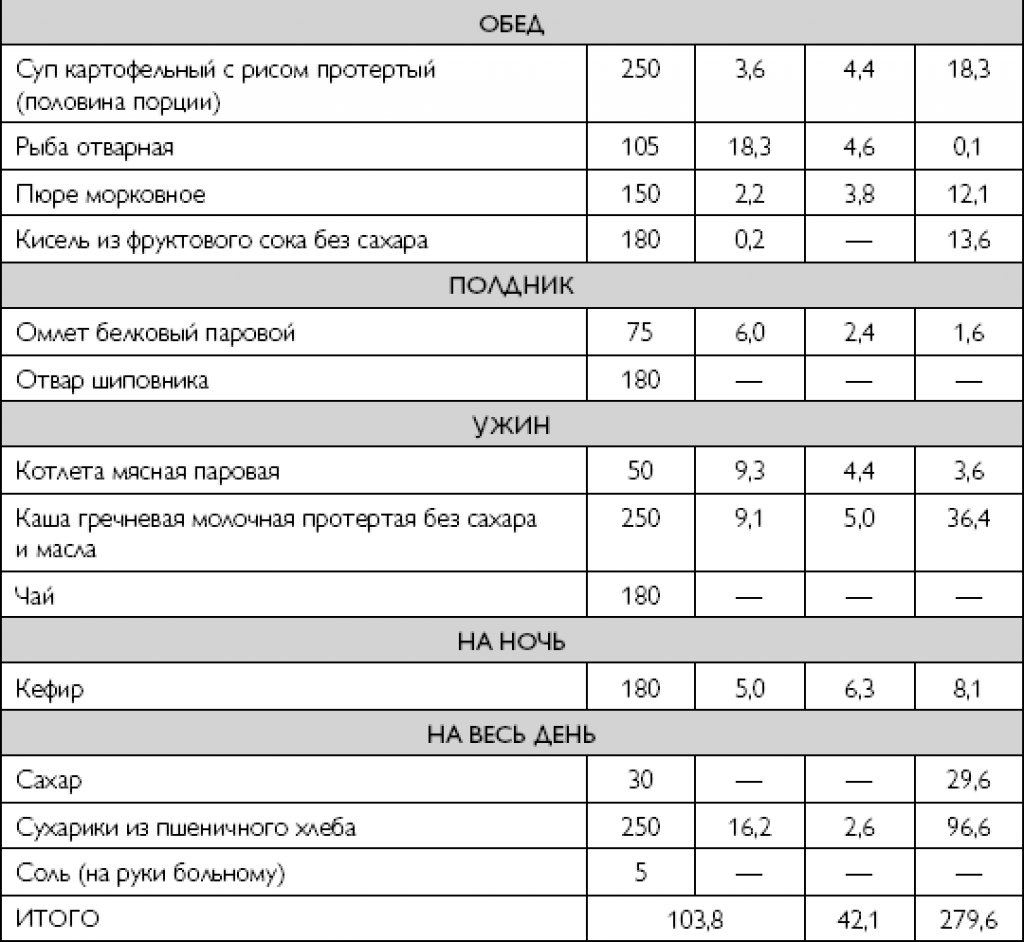
Примерное меню на день для больных хроническим панкреатитом:
| Завтрак | картофельное пюре |
| Перекус | обезжиренный творог |
| Обед | суп с овсяной крупой, чай с молоком |
| Ужин | белковый омлет |
| Поздний ужин | творожное суфле |
Диета при хроническом панкреатите помогает устранить обострение хронической формы заболевания.
Какой пищей можно поддержать свою поджелудочную железу?
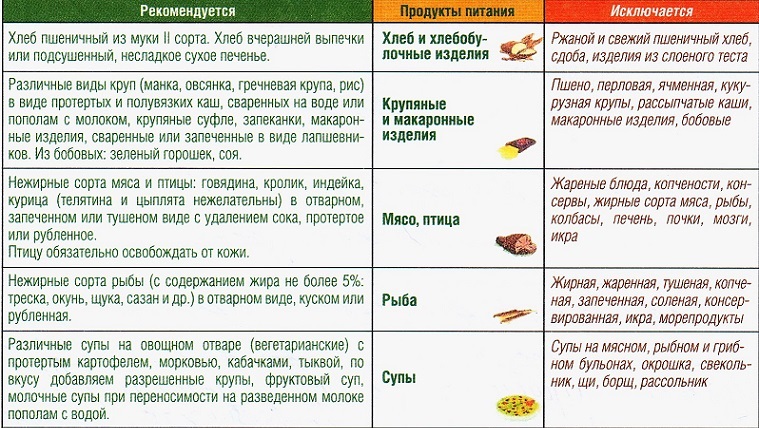
Создаётся впечатление, что питаться больному панкреатитом приходится одними молитвами и хорошо процеженной водой, но это не так. Таблица полезных продуктов при панкреатите поджелудочной железы включает в себя достаточно широкий ассортимент блюд, в основном они должны быть приготовлены на пару или сварены. Это:
Подсушенный или вчерашний, а лучше совсем чёрствый хлеб. На его переработку поджелудочная не тратит много усилий, в отличие от свежего.
Мясо – на пару или отварное, нежирное, говяжье или куриное.
Сыр – но не острый и не жирный.
Постные морепродукты и рыба: минтай, судак, теска, навага, угорь, кальмар, мидии, приготовленные на пару.
Гречка на воде.
Варёные овощи: морковь, цветная капуста, брокколи, тыква, баклажан, картофель, свёкла, кабачки, идеально – в виде пюре
Стоит обратить внимание на полезные свойства свёклы. Натёртую свёклу можно кушать за час до завтрака по 200 г за раз на протяжении недели.
Авокадо.
Козье молоко.
Несладкие фрукты: яблоки и груши без кожуры, калина, брусника, черника, малина, инжир, манго, компот из них.
Ламинарию.
Цикорий, зелёный чай, отвар шиповника.
Более подробно, какие продукты полезны при остром или хроническом панкреатите, больному объяснит лечащий врач.
После того как острая фаза панкреатита сменится ремиссией, список полезных продуктов, конечно, изменится, но некоторые блюда могут так и остаться под запретом. Но ведь здоровье дороже и сидеть на ежедневных уколах инсулина не хочется никому.
Принципы диеты при диабете
Рекомендации:
- в случае избыточной массы тела или ожирения калорийность рациона следует планировать так, чтобы скорость похудения оставалась на уровне 0,5-1 кг в неделю – для предотвращения дефицита питательных веществ и эффекта йо-йо – это ситуация, когда после жесткой диеты пациент начинает питаться в привычном режиме и набирает еще больший вес;
- основным источником углеводов в рационе должны быть продукты с низким гликемическим индексом;
- в рационе должно появиться больше сырых овощей;
- помимо овощей в меню должны входить и другие продукты, содержащие пищевые волокна: бобовые, семена тыквы, орехи, цельные зерна – они дают чувство сытости и положительно влияет на углеводный и липидный обмен;
- питание должно быть частым и дробным – 5-6 раз в день, малыми порциями;
- строгие диеты и голодовки запрещены;
- предпочтительны такие способы приготовления блюд как: тушение, варка, готовка на пару и запекание.
Стоит помнить, что правильно сбалансированное и разнообразное питание должно сочетаться с физическими нагрузками. Благодаря такому сочетанию, легче предотвратить избыточный вес и ожирение, а значит, обеспечить правильное функционирование углеводного и липидного обменов.
Употребление продуктов с красителями, ароматизаторами, молочных продуктов и различных напитков
Продукты, содержащие в своем составе красители, консерванты и ароматизаторы, не рекомендуется употреблять в пищу, так как они оказывают пагубное влияние на состояние поджелудочной, особенно в период обострения заболевания. Огромное количество продуктов на прилавках магазинов, содержащих перечисленные компоненты, способствует тому, что по статистике в последнее время появилось большое количество больных панкреатитом.
Глазированные сырки, творог с высоким процентным содержанием жира, копченые виды сыра, соленый сыр и сыр с добавлением острых приправ употреблять при наличии обостренного состояния хронического панкреатита категорически запрещено. Употребление мороженого также под запретом, особенно те его сорта, в состав которых входит не натуральное сливочное масло, а пальмовое.
 Продукты с красителями пагубно влияют не только на больных панкреатитом, но и на здоровых людей
Продукты с красителями пагубно влияют не только на больных панкреатитом, но и на здоровых людей
Запрещен прием любых газированных напитков, таких как лимонад или газированная минеральная вода, так как такие напитки провоцируют усиление процесса газообразования, что вызывает вздутие живота. Большинство современных напитков, реализуемых в торговых сетях, в своем составе содержат большое количество ароматизаторов, красителей и консервантов, которые оказывают пагубное влияние на состояние поджелудочной железы, по этой причине от таких напитков следует категорически отказаться.
Полезные напитки
При выборе напитков следует остановиться на натуральных. Это самые полезные для поджелудочной железы продукты. Компоты из сухофруктов и тех ягод и плодов, которые нежелательны для употребления в сыром виде, но являются важными источниками витаминов. Отвары, из которых для печени очень полезен напиток из ревеня. Народная мудрость утверждает: «Гепатиту смерть подарят корни ревеня в отваре».

Зелёный чай входит в число необходимых продуктов. Разнообразить меню можно с помощью молочных напитков, исключив цельное молоко, и лидера по своей полезности – минеральной воды, которой можно выпивать по два-три стакана в день.
Поджелудочная железа, её функции и задачи в организме
Поджелудочная железа – это орган, расположенный позади желудка человека и состоящий из двух типов ткани. Функции поджелудочной железы сводятся к выработке веществ, необходимых для пищеварительного процесса. Они делятся соответственно на эндокринные и экзокринные.
Эндокринные направлены на выработку следующих гормонов:
- инсулина, который расщепляет глюкозу в крови, участвует в жировом, белковом и углеводном обмене и понижает уровень сахара;
- глюкагона, который, наоборот, повышает уровень сахара в крови и защищает печень от жирового перерождения;
- грелина – гормона, возбуждающего аппетит.
Экзокринные сводятся к выработке панкреатического сока, необходимого для переваривания пищи, а также ферментов, называемых амилаза, липаза, трипсин и химотрипсин.
Нарушения работы поджелудочной железы могут быть вызваны хроническим панкреатитом, они говорят о недостаточности функций органа и перерождении его ткани в соединительную.
Питание при панкреатите
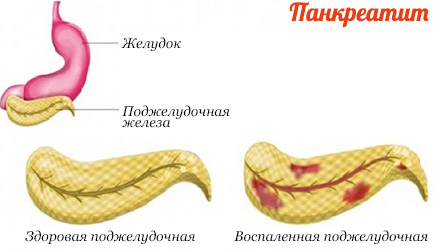
Предпосылки развития панкреатита
- желчнокаменная болезнь;
- интоксикация алкоголем;
- травмы;
- воспалительное заболевание двенадцатиперстной кишки;
- прием отдельных видов лекарств;
- нарушения обмена веществ, которые передаются по наследству;
- болезнь соединительной ткани;
- дивизум поджелудочной железы;
- высокие уровни кальция или жиров в крови;
- кистозный фиброз;
- употребление наркотиков.
Общие симптомы панкреатита
- острая сильная боль в области живота или «опоясывающая боль»;
- проявления интоксикации (тошнота, лихорадка, рвота, снижение аппетита, общая слабость);
- испражнения с не переваренными кусочками пищи;
- оттек;
- некроз;
- фиброз или нагноение.
Виды панкреатита
- 1 Острый панкреатит: острая боль внезапного или длительного характера в верхней части живота (длиться несколько дней), может проявляться после приема пищи, чувствительность и вздутие живота, рвота, учащённый пульс, лихорадка, тошнота.
- 2 Хронический панкреатит (развивается в случае длительного злоупотребления алкоголем и при повреждении панкреатитных каналов): рвота, тошнота, жидкий стул, потеря веса, брюшная боль.
- 3 Наследственный панкреатит (передается по наследству).
Возможные осложнения при панкреатите
- ложная киста на поджелудочной железе;
- панкреонекроз;
- абсцесс поджелудочной железы;
- панкреатогенный асцит;
- диабет;
- легочные осложнения.
Основные меры по профилактике панкреатита.
1. Отказ от злоупотребления алкоголем.
2. Отказ от курения.
3. Здоровое питание.
4. Здоровый образ жизни.
Отказ от злоупотребления алкоголем.
Злоупотребление алкоголем – главный фактор риска развития панкреатита. Наибольший вред поджелудочной железе наносит ежедневное или очень частое употребление алкогольных напитков, пусть даже и некрепких (пиво, вино).
Этиловый спирт в любых количествах всегда повреждает клетки поджелудочной и вызывает ряд патологических изменений в органе (отек, образование камней и т.д.), приводящих в конечном итоге к панкреатиту. Поэтому постарайтесь свести к минимуму прием спиртных напитков – до редких эпизодов (не чаще 1-2 раз в месяц), исключите избыточное употребление алкоголя (желательно ограничиться 1-2 бокалами вина или парой рюмок крепкого алкоголя) и выбирайте только качественное спиртное. Но оптимальный вариант – полный отказ от алкоголя.
Помните, что не существует безопасных доз спиртного, и каждый выпитый глоток наносит зачастую необратимые повреждения (и не только поджелудочной железе).
Отказ от курения
В том, что курение чрезвычайно вредно для здоровья, сейчас не сомневается, пожалуй, никто. Тем не менее, миллионы людей продолжают курить. Никотин и другие компоненты табачного дыма воздействуют абсолютно на все органы и системы нашего организма.
Для поджелудочной особое значение имеет сочетание курения и употребления алкоголя, когда их негативный эффект взаимно усиливается. Но и без алкоголя курение оказывает тоже множество отрицательных влияний (стимулирует желудочную секрецию, вызывает раздражение и воспаление в слизистых оболочках желудочно-кишечного тракта, канцерогены из дыма повреждают клетки железы). Если вы заботитесь о своем здоровье – от курения необходимо отказаться полностью.
Здоровое питание
В случае отсутствия проблем с пищеварением для профилактики панкреатита не потребуется соблюдения слишком уж строгой диеты: рекомендации по питанию достаточно общие, и включают отказ от таких безусловно вредных видов пищи, как жареные, жирные, чрезмерно соленые или острые блюда. Кроме того, следует снизить в рационе долю продуктов с высоким содержанием вредных и канцерогенных веществ (красители, ароматизаторы, консерванты, улучшители вкуса и прочие искусственные добавки) – они повреждают клетки поджелудочной железы, одновременно снижая их способность защищаться от негативных воздействий и подавляя процессы восстановления.
Дополнительно можно ограничить количество легкоусвояемых углеводов (сахара, кондитерских изделий), для усвоения которых требуется повышение активности бета-клеток поджелудочной железы, вырабатывающих инсулин.
А вот в плане употребления свежих фруктов и овощей, бобовых, круп и многих других продуктов ограничений нет – в отличие от уже сформировавшегося заболевания, когда необходимо отказываться от них, либо включать в меню с осторожностью
Здоровый образ жизни
Ежедневные прогулки на свежем воздухе, достаточный сон и полноценный отдых, устранение стрессов, умеренная физическая активность – все эти факторы укрепляют организм, защищая его от разного рода болезней и повышая устойчивость к вредным внешним воздействиям.
Врач-гастроэнтеролог
Альшевская А.В.